-
Pruebas PCR para COVID-19: ¿Cómo Funcionan y Qué Detectan?
SRC:SelfWritten
La pandemia de COVID-19 ha transformado la manera en que se detectan y manejan las enfermedades infecciosas. Entre las herramientas diagnósticas más utilizadas destaca la prueba de reacción en cadena de la polimerasa, mejor conocida como prueba PCR. Este método ha sido fundamental para identificar y controlar la propagación del virus SARS-CoV-2, causante de la enfermedad. A continuación, se detalla cómo funciona esta técnica, en qué situaciones es más adecuada y sus ventajas y limitaciones.¿Qué es la PCR y cómo funciona?
 La prueba PCR, o reacción en cadena de la polimerasa, es una técnica de laboratorio diseñada para amplificar y detectar material genético de microorganismos como virus y bacterias. En el caso del SARS-CoV-2, el objetivo es identificar fragmentos específicos de su ARN. Este procedimiento es altamente sensible y específico, lo que lo convierte en una herramienta valiosa para el diagnóstico temprano.
La prueba PCR, o reacción en cadena de la polimerasa, es una técnica de laboratorio diseñada para amplificar y detectar material genético de microorganismos como virus y bacterias. En el caso del SARS-CoV-2, el objetivo es identificar fragmentos específicos de su ARN. Este procedimiento es altamente sensible y específico, lo que lo convierte en una herramienta valiosa para el diagnóstico temprano.El proceso comienza con la extracción de una muestra biológica, generalmente obtenida mediante un hisopado nasofaríngeo o orofaríngeo. Posteriormente, el ARN viral presente en la muestra se convierte en ADN complementario mediante una enzima llamada transcriptasa reversa. Una vez convertido, este ADN es amplificado exponencialmente mediante ciclos de temperatura controlada, gracias a una enzima clave llamada ADN polimerasa. Cada ciclo duplica la cantidad de material genético, lo que permite detectar incluso cantidades mínimas de virus en la muestra original.
Tecnología detrás de la PCR
La base de la PCR radica en su capacidad para copiar y amplificar material genético de forma específica. Este proceso se lleva a cabo en tres etapas principales:
- Desnaturalización: La muestra se calienta a temperaturas elevadas (alrededor de 95°C), lo que separa las dos hebras del ADN.
- Alineación: La temperatura se reduce para permitir que los cebadores, pequeños fragmentos de ADN diseñados para unirse a secuencias específicas del virus, se adhieran al ADN molde.
- Extensión: A una temperatura intermedia, la ADN polimerasa sintetiza nuevas cadenas de ADN, duplicando el material genético.
Este ciclo se repite entre 30 y 40 veces, resultando en millones de copias del fragmento genético objetivo. Para la detección de SARS-CoV-2, se utilizan cebadores diseñados específicamente para regiones únicas del genoma viral, minimizando el riesgo de resultados falsos positivos por contaminación cruzada con otros virus.
¿Cuándo es la opción más recomendada?
La prueba PCR es especialmente útil en diversas circunstancias, entre las que destacan:
- Diagnóstico temprano: Dado que la PCR puede detectar incluso trazas de ARN viral, es ideal para identificar infecciones en etapas iniciales, incluso antes de que aparezcan los síntomas.
- Confirmación de casos sospechosos: En pacientes con síntomas sugestivos de COVID-19, la PCR permite confirmar la presencia del virus.
- Detección en asintomáticos: Es ampliamente utilizada para identificar portadores del virus que no presentan síntomas, lo que es crucial en entornos como hospitales, residencias de ancianos y centros educativos.
- Control en viajes y eventos: Muchos países y organizaciones exigen pruebas PCR negativas como requisito para ingresar a sus territorios o participar en actividades multitudinarias.
- Seguimiento epidemiológico: La PCR es esencial para rastrear contactos y monitorear brotes, ayudando a las autoridades a tomar decisiones informadas sobre cuarentenas y restricciones.
Ventajas de la prueba PCR
La popularidad de la prueba PCR radica en sus múltiples ventajas, entre las que se incluyen:
- Alta sensibilidad y especificidad: Permite detectar infecciones con una precisión cercana al 99%, reduciendo significativamente el riesgo de falsos positivos o negativos.
- Diagnóstico temprano: Su capacidad para identificar pequeñas cantidades de material genético la hace ideal para detectar infecciones recientes.
- Versatilidad: Puede adaptarse para detectar otras enfermedades infecciosas, como influenza, VIH o tuberculosis.
- Estandarización global: Los protocolos de PCR están ampliamente establecidos y validados, lo que facilita su uso en todo el mundo.
Limitaciones de la prueba PCR
Aunque la PCR es una herramienta diagnóstica poderosa, también presenta algunas limitaciones que deben considerarse:
- Costo elevado: En comparación con pruebas rápidas de antígenos, la PCR puede ser significativamente más cara debido a la tecnología y los reactivos utilizados.
- Tiempo de procesamiento: Aunque algunas plataformas automatizadas ofrecen resultados en unas pocas horas, en muchos casos el procesamiento puede tardar entre 24 y 48 horas.
- Infraestructura necesaria: La realización de pruebas PCR requiere equipos especializados, personal capacitado y laboratorios con condiciones estrictas de control de calidad.
- Posibilidad de resultados falsos negativos: Factores como una muestra mal tomada o niveles muy bajos de virus pueden llevar a resultados negativos en personas infectadas.
- Sensibilidad a contaminantes: La precisión de la PCR puede verse comprometida si las muestras se contaminan durante su manejo.
Importancia de las pruebas PCR en el control de la pandemia
Desde el inicio de la pandemia, la PCR ha sido una herramienta crucial para contener la propagación del virus. Su capacidad para identificar casos positivos rápidamente ha permitido implementar estrategias de aislamiento y cuarentena, reduciendo la transmisión en comunidades vulnerables. Además, la información obtenida mediante pruebas PCR ha sido fundamental para la vigilancia epidemiológica y la investigación científica, permitiendo rastrear variantes del virus y evaluar la efectividad de las vacunas.
Por otra parte, la evolución de la tecnología ha llevado al desarrollo de plataformas más rápidas y accesibles, ampliando la disponibilidad de la prueba PCR incluso en regiones con recursos limitados. Esto subraya la importancia de continuar invirtiendo en herramientas diagnósticas avanzadas para enfrentar futuras amenazas a la salud pública.
Reflexión final
La prueba PCR para COVID-19 ha demostrado ser una de las herramientas más eficaces en la lucha contra la pandemia. Su precisión, sensibilidad y capacidad para detectar el virus en etapas tempranas la convierten en un pilar del diagnóstico clínico y epidemiológico. Sin embargo, su costo y requerimientos técnicos destacan la necesidad de equilibrar esta tecnología con otras estrategias diagnósticas más accesibles, como las pruebas rápidas, según el contexto y las necesidades específicas. En el futuro, la experiencia adquirida con la PCR no solo fortalecerá la respuesta frente a enfermedades infecciosas, sino que también impulsará innovaciones diagnósticas en beneficio de la salud global.
En el caso de que usted amado este artículo informativo junto con usted desea ser dado más información sobre prueba de COVID-19 prueba COVID-19 le imploro que detenga por nuestra página.
-
Pruebas Gratuitas de COVID-19: Dónde y Cómo Acceder a Ellas
SRC:SelfWritten
-
Diferencias entre Pruebas de VIH de Primera, Segunda y Tercera Generación
 Las pruebas del VIH han evolucionado significativamente desde su introducción en la década de 1980, prueba Elisa con el objetivo de mejorar la detección temprana y aumentar la precisión. Estas pruebas se dividen en generaciones, cada una representando un avance tecnológico en términos de sensibilidad, especificidad y rapidez en la detección del virus o de los anticuerpos asociados. En este artículo, se explican las principales diferencias entre las pruebas de primera, segunda y tercera generación, destacando sus características, ventajas y recomendaciones según el contexto clínico.
Las pruebas del VIH han evolucionado significativamente desde su introducción en la década de 1980, prueba Elisa con el objetivo de mejorar la detección temprana y aumentar la precisión. Estas pruebas se dividen en generaciones, cada una representando un avance tecnológico en términos de sensibilidad, especificidad y rapidez en la detección del virus o de los anticuerpos asociados. En este artículo, se explican las principales diferencias entre las pruebas de primera, segunda y tercera generación, destacando sus características, ventajas y recomendaciones según el contexto clínico.Avances en tecnología de detección
Pruebas de primera generación
Las pruebas de primera generación fueron las pioneras en la detección del VIH, introducidas poco después de la identificación del virus. Estas pruebas se basaban en la técnica de ELISA (ensayo por inmunoabsorción ligado a enzimas) para detectar anticuerpos contra el VIH en el suero sanguíneo.
- Principales características:
- Detectan anticuerpos producidos por el sistema inmunológico en respuesta al VIH.
- Requieren un período de ventana de aproximadamente 8 a 12 semanas tras la exposición al virus.
- Sensibilidad limitada en etapas tempranas de la infección.
- Limitaciones:
- Alta probabilidad de resultados falsos negativos en las primeras semanas de infección.
- Menor especificidad, lo que aumentaba el riesgo de resultados falsos positivos.
Pruebas de segunda generación
Las pruebas de segunda generación representaron un avance significativo al utilizar antígenos recombinantes y péptidos sintéticos para detectar anticuerpos de manera más precisa.
- Mejoras tecnológicas:
- Reducción del período de ventana a aproximadamente 4 a 8 semanas.
- Mayor especificidad en comparación con las pruebas de primera generación.
- Ventajas:
- Menor incidencia de resultados falsos positivos y negativos.
- Mayor capacidad para identificar diferentes subtipos de VIH.
A pesar de estas mejoras, las pruebas de segunda generación seguían dependiendo exclusivamente de la detección de anticuerpos, lo que limitaba su efectividad en las etapas más tempranas de la infección.
Pruebas de tercera generación
Las pruebas de tercera generación marcaron un hito al introducir la capacidad de detectar simultáneamente anticuerpos IgM e IgG, permitiendo identificar infecciones más recientes.
- Innovaciones clave:
- Uso de métodos de captura para detectar anticuerpos en etapas más tempranas de la infección.
- Reducción del período de ventana a 2 o 3 semanas tras la exposición al virus.
- Beneficios:
- Mayor sensibilidad en la detección de infecciones recientes.
- Resultados más rápidos y confiables.
Estas pruebas se han convertido en una herramienta esencial en programas de detección temprana, especialmente en entornos clínicos donde es crucial diagnosticar el VIH lo antes posible para iniciar el tratamiento.
Precisión y tiempo de detección
La precisión y el tiempo de detección son factores críticos al seleccionar una prueba del VIH. Las generaciones posteriores han demostrado mejoras significativas en ambos aspectos:
- Primera generación:
- Precisión limitada debido a la dependencia exclusiva de anticuerpos tardíos.
- Alta tasa de resultados falsos negativos en la infección temprana.
- Segunda generación:
- Mejor precisión y reducción del período de ventana, pero con limitaciones en casos de infecciones recientes.
- Tercera generación:
- Excelente precisión gracias a la detección de anticuerpos tempranos (IgM).
- Adecuada para identificar infecciones recientes y crónicas.
¿Cuándo se recomienda cada tipo de prueba?
La selección de la prueba adecuada depende del contexto clínico, los recursos disponibles y el momento de la posible exposición al VIH. A continuación, se describen las recomendaciones para cada tipo de prueba:
- Pruebas de primera generación:
- Actualmente en desuso debido a su menor precisión y mayor período de ventana.
- Pueden considerarse en regiones con recursos limitados, aunque con reservas.
- Pruebas de segunda generación:
- Aún utilizadas en algunos entornos, especialmente en países en desarrollo.
- Recomendadas cuando se necesita una opción accesible con mayor especificidad que las pruebas de primera generación.
- Pruebas de tercera generación:
- Ideales para la detección temprana del VIH en entornos clínicos.
- Recomendadas en programas de tamizaje masivo y situaciones de alto riesgo.
Reflexión final
La evolución de las pruebas del VIH refleja el progreso continuo en la lucha contra la epidemia. Las mejoras tecnológicas han reducido significativamente los períodos de ventana y aumentado la precisión, permitiendo una detección más temprana y confiable. Comprender las diferencias entre las generaciones de pruebas es fundamental para elegir la opción más adecuada según el contexto y las necesidades clínicas. Promover el acceso a pruebas modernas y efectivas es un paso esencial para avanzar hacia un futuro sin VIH, donde el diagnóstico temprano y el tratamiento oportuno sigan siendo las mejores herramientas para controlar la enfermedad.
- Principales características:
-
Perfil Tiroideo: ¿Qué Es y Por Qué Es Crucial para Tu Salud?
SRC:SelfWritten
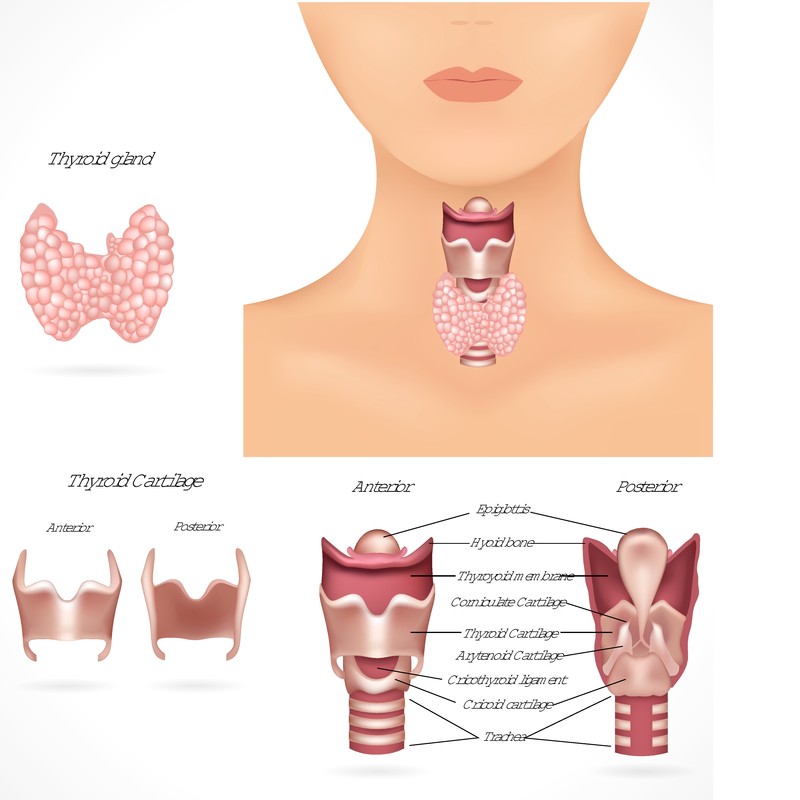 El perfil tiroideo es un conjunto de análisis de sangre utilizados para evaluar el funcionamiento de la glándula tiroides, un órgano crucial en el metabolismo del cuerpo. La glándula tiroides, ubicada en la parte frontal del cuello, produce hormonas que regulan el metabolismo, el crecimiento y el desarrollo. Su buen funcionamiento es esencial para la salud general, ya que estas hormonas afectan prácticamente todos los sistemas del cuerpo. Un perfil tiroideo ayuda a identificar posibles desequilibrios hormonales que pueden tener consecuencias serias, como el hipotiroidismo o el hipertiroidismo.
El perfil tiroideo es un conjunto de análisis de sangre utilizados para evaluar el funcionamiento de la glándula tiroides, un órgano crucial en el metabolismo del cuerpo. La glándula tiroides, ubicada en la parte frontal del cuello, produce hormonas que regulan el metabolismo, el crecimiento y el desarrollo. Su buen funcionamiento es esencial para la salud general, ya que estas hormonas afectan prácticamente todos los sistemas del cuerpo. Un perfil tiroideo ayuda a identificar posibles desequilibrios hormonales que pueden tener consecuencias serias, como el hipotiroidismo o el hipertiroidismo.¿Qué es el perfil tiroideo?
El perfil tiroideo es un conjunto de pruebas de laboratorio que miden los niveles de diversas hormonas y compuestos en la sangre relacionados con la función tiroidea. Estas pruebas pueden incluir la medición de la TSH (hormona estimulante de la tiroides), T3 (triyodotironina) y T4 (tiroxina). Los resultados de estas pruebas permiten a los médicos determinar si la tiroides está funcionando de manera adecuada, o si está sobre- o sub- produciendo hormonas, lo que puede ser indicativo de diversos trastornos tiroideos.
¿Qué parámetros principales evalúa un perfil tiroideo?
Existen tres parámetros principales que se evalúan en un perfil tiroideo: TSH, T3 y T4. Cada uno de ellos tiene un papel esencial en la regulación del metabolismo y la homeostasis del cuerpo.
TSH (Hormona Estimulante de la Tiroides)
La TSH es producida por la glándula pituitaria y su principal función es estimular la tiroides para que produzca las hormonas T3 y T4. Niveles elevados de TSH generalmente indican que la tiroides no está produciendo suficientes hormonas (hipotiroidismo), mientras que niveles bajos de TSH sugieren que la tiroides está produciendo demasiado (hipertiroidismo). Por lo tanto, la medición de TSH es fundamental para determinar la causa de los trastornos tiroideos.
T3 (Triyodotironina)
La T3 es una hormona activa que influye en la mayoría de los procesos metabólicos del cuerpo, como el crecimiento, la temperatura corporal y el ritmo cardíaco. La medición de los niveles de T3 puede ser útil para diagnosticar trastornos tiroideos, ya que, en muchas ocasiones, los niveles bajos de esta hormona están asociados con hipotiroidismo. Además, la T3 juega un papel fundamental en el control de la producción de calor en el cuerpo y en el mantenimiento de un metabolismo saludable.
T4 (Tiroxina)
La T4 es la principal hormona producida por la tiroides, aunque no es tan activa como la T3. La T4 se convierte en T3 en los tejidos periféricos para ejercer su efecto metabólico. Los niveles bajos de T4 suelen indicar hipotiroidismo, mientras que niveles elevados pueden ser una señal de hipertiroidismo. Aunque la medición de T4 también es relevante, la relación entre TSH y T4 es especialmente útil para diagnosticar desequilibrios hormonales.
Relevancia del perfil tiroideo en la detección de trastornos
Los trastornos tiroideos son más comunes de lo que se cree, y pueden ser difíciles de diagnosticar sin un perfil tiroideo adecuado. Trastornos como el hipotiroidismo y el hipertiroidismo pueden afectar significativamente la calidad de vida de una persona y, si no se tratan, pueden dar lugar a complicaciones graves, incluyendo problemas cardíacos, trastornos metabólicos y alteraciones en el estado de ánimo.
Hipotiroidismo
El hipotiroidismo se produce cuando la tiroides no produce suficientes hormonas. Los síntomas comunes incluyen fatiga, aumento de peso, depresión, piel seca y constipación. Este trastorno es más frecuente en mujeres y puede diagnosticarse fácilmente mediante un perfil tiroideo que revele niveles elevados de TSH y bajos niveles de T3 y T4.
Hipertiroidismo
Por el contrario, el hipertiroidismo ocurre cuando la glándula tiroides produce demasiadas hormonas. Esto acelera el metabolismo y puede causar síntomas como pérdida de peso inexplicada, ansiedad, palpitaciones, temblores y aumento del apetito. El diagnóstico temprano de hipertiroidismo es crucial para evitar complicaciones como arritmias cardíacas y osteoporosis. En este caso, los niveles de TSH suelen estar bajos, mientras que T3 y T4 están elevados.
Beneficios del diagnóstico temprano
El diagnóstico temprano de trastornos tiroideos ofrece numerosos beneficios para la salud. Uno de los principales beneficios es la prevención de complicaciones a largo plazo. El tratamiento oportuno de hipotiroidismo o hipertiroidismo puede restaurar el equilibrio hormonal y prevenir efectos secundarios graves como enfermedades cardiovasculares, disfunción renal y trastornos metabólicos.
Tratamiento oportuno
El tratamiento adecuado para los trastornos tiroideos, ya sea mediante medicamentos para regular la función tiroidea o, en algunos casos, cirugía, puede mejorar significativamente la calidad de vida de los pacientes. En el caso del hipotiroidismo, los pacientes suelen recibir terapia de reemplazo hormonal, como levotiroxina, que ayuda a normalizar los niveles de T4. Para el hipertiroidismo, los tratamientos pueden incluir medicamentos antitiroideos, terapia con yodo radiactivo o, en casos graves, una tiroidectomía.
Control de enfermedades asociadas
Los trastornos tiroideos también están relacionados con otras enfermedades crónicas. El diagnóstico temprano puede ayudar a los médicos a controlar comorbilidades como la hipertensión, la diabetes tipo 2 y la dislipidemia, que a menudo coexisten con el hipotiroidismo y el hipertiroidismo. Además, los trastornos tiroideos mal controlados pueden aumentar el riesgo de desarrollar enfermedades del corazón, por lo que una intervención temprana es crucial para mitigar este riesgo.
Mejoría en la calidad de vida
Recuperar el equilibrio hormonal adecuado a través de un diagnóstico temprano también puede tener un impacto positivo en el bienestar general. Las personas con trastornos tiroideos a menudo experimentan síntomas como fatiga, cambios en el estado de ánimo y dificultades cognitivas. El tratamiento adecuado puede aliviar estos síntomas, mejorando la energía, el ánimo y la capacidad para realizar actividades diarias.
Análisis del perfil tiroideo
El perfil tiroideo es una herramienta fundamental para detectar desequilibrios hormonales que afectan el funcionamiento adecuado del organismo. Evaluando parámetros clave como la TSH, T3 y T4, los profesionales de la salud pueden diagnosticar trastornos como el hipotiroidismo y el hipertiroidismo de manera temprana. La detección precoz de estos trastornos permite el tratamiento oportuno, lo que reduce el riesgo de complicaciones graves y mejora la calidad de vida de los pacientes. Realizarse un perfil tiroideo regularmente, especialmente si se presentan síntomas asociados con alteraciones hormonales, es esencial para mantener una buena salud general y prevenir enfermedades a largo plazo.
-
Diferencias entre el Papanicolaou y la Prueba del VPH
SRC:SelfWritten
 El cáncer cervicouterino es uno de los más comunes entre las mujeres, y la prevención sigue siendo la mejor estrategia para reducir su incidencia. Dos de las pruebas más relevantes para la detección precoz de este tipo de cáncer son el examen de Papanicolaou (o prueba de Pap) y la prueba del Virus del Papiloma Humano (VPH). Aunque ambas son herramientas clave en la identificación de riesgos, cada una tiene un enfoque distinto en cuanto a la forma de detectar el cáncer y sus causas. En este artículo, se comparan estas dos pruebas, explicando cómo se realizan, qué detectan y por qué son complementarias en la prevención del cáncer cervicouterino.
El cáncer cervicouterino es uno de los más comunes entre las mujeres, y la prevención sigue siendo la mejor estrategia para reducir su incidencia. Dos de las pruebas más relevantes para la detección precoz de este tipo de cáncer son el examen de Papanicolaou (o prueba de Pap) y la prueba del Virus del Papiloma Humano (VPH). Aunque ambas son herramientas clave en la identificación de riesgos, cada una tiene un enfoque distinto en cuanto a la forma de detectar el cáncer y sus causas. En este artículo, se comparan estas dos pruebas, explicando cómo se realizan, qué detectan y por qué son complementarias en la prevención del cáncer cervicouterino.¿Cómo se realiza el examen de Papanicolaou?
El examen de Papanicolaou es un procedimiento sencillo que se realiza durante una consulta ginecológica rutinaria. El objetivo principal de la prueba es examinar las células del cuello uterino para detectar alteraciones o cambios anormales que puedan indicar la presencia de cáncer cervicouterino o lesiones precancerosas. Para realizarlo, el ginecólogo utiliza un espéculo para abrir la vagina y tener acceso al cuello uterino. Luego, se toma una muestra de células con una espátula o un cepillo especializado.
Una vez obtenida la muestra, las células se envían a un laboratorio, donde un patólogo las examina al microscopio. Si se encuentran células anormales, esto puede ser indicativo de una infección por el virus del papiloma humano (VPH) o de una posible lesión precancerosa. Dependiendo de los resultados, el médico puede recomendar un seguimiento más estrecho o realizar pruebas adicionales.
¿Cómo se realiza la prueba del VPH?
La prueba del VPH también se lleva a cabo durante una consulta ginecológica, y en muchos casos, puede hacerse al mismo tiempo que el Papanicolaou. Esta prueba detecta la presencia de una infección por el virus del papiloma humano (VPH), específicamente las cepas de alto riesgo que pueden causar cáncer cervicouterino. Para realizar la prueba, el médico toma una muestra de células del cuello uterino, similar al procedimiento de la prueba de Papanicolaou. Sin embargo, en lugar de examinar las células directamente, la muestra se analiza para detectar el material genético del VPH.
Existen más de 100 tipos de VPH, pero solo algunos están asociados con el cáncer cervicouterino. Las cepas de alto riesgo, como el VPH 16 y 18, son las que más comúnmente causan alteraciones celulares en el cuello uterino, las cuales pueden evolucionar a lesiones precancerosas o, eventualmente, a cáncer cervicouterino. La prueba del VPH es especialmente útil para identificar infecciones persistentes que podrían provocar cambios celulares peligrosos en el cuello uterino.
¿Qué detecta cada prueba?
El Papanicolaou se enfoca en la detección de células anormales en el cuello uterino. Estas células pueden ser resultado de una infección por VPH o de otros factores. En muchos casos, el Papanicolaou puede detectar lesiones precancerosas que no muestran síntomas, lo que permite tratar esas alteraciones antes de que se conviertan en cáncer. El examen de Papanicolaou también puede identificar infecciones por bacterias, hongos o virus, además de otros trastornos en el cuello uterino.
Por otro lado, la prueba del VPH se centra en la identificación de la infección misma. Dado que la infección por VPH es la principal causa del cáncer cervicouterino, la detección de este virus es fundamental para comprender el riesgo de desarrollar este tipo de cáncer. Sin embargo, no todas las infecciones por VPH conducen al cáncer. La prueba del VPH ayuda a identificar las cepas de alto riesgo que tienen el potencial de causar daños graves a largo plazo.
Mientras que el Papanicolaou detecta los efectos de la infección por VPH, como las células anormales, la prueba del VPH busca identificar la presencia del virus en primer lugar. Ambas pruebas son fundamentales en el monitoreo de la salud cervicouterina, pero se complementan entre sí al abordar diferentes aspectos de la prevención del cáncer.
¿Por qué son complementarias en la prevención del cáncer cervicouterino?
Aunque el Papanicolaou y la prueba del VPH tienen enfoques diferentes, ambas son esenciales en la prevención y detección temprana del cáncer cervicouterino. La clave para su complementariedad radica en que el Papanicolaou detecta las consecuencias de una infección por VPH, como las células anormales, mientras que la prueba del VPH identifica el virus antes de que cause daño a las células del cuello uterino.
Un aspecto importante es que no todas las infecciones por VPH conducen al cáncer cervicouterino. En la mayoría de los casos, el sistema inmunológico de la mujer elimina el virus sin que cause daño permanente. Sin embargo, algunas infecciones pueden persistir y llevar a cambios celulares peligrosos. La prueba del VPH permite identificar a las mujeres con infecciones persistentes de alto riesgo antes de que se produzcan alteraciones celulares. Al mismo tiempo, el Papanicolaou puede detectar cambios celulares precoces, incluso antes de que el virus cause alteraciones graves.
La combinación de ambas pruebas aumenta significativamente la precisión en la detección de riesgos y permite una mayor personalización en el seguimiento y tratamiento. Si una mujer da positivo en la prueba del VPH, especialmente para las cepas de alto riesgo, el Papanicolaou puede ser utilizado para examinar más a fondo el cuello uterino en busca de cambios celulares que requieran intervención. De igual manera, si el Papanicolaou muestra células anormales, la prueba del VPH puede confirmar si la causa subyacente es una infección por un tipo de VPH de alto riesgo.
Beneficios de la combinación de pruebas
El uso combinado del Papanicolaou y la prueba del VPH es ampliamente recomendado por las organizaciones de salud, como la Organización Mundial de la Salud (OMS) y los Centros para el Control y la Prevención de Enfermedades (CDC). Esta estrategia proporciona una mayor tasa de detección temprana de las lesiones precancerosas y permite intervenir antes de que se desarrollen problemas graves. Además, al realizar ambas pruebas, las mujeres reciben una evaluación más completa y precisa de su salud cervicouterina.
En resumen, la combinación de la prueba de Papanicolaou y la prueba del VPH constituye un enfoque integral para la prevención del cáncer cervicouterino. Cada prueba aporta una perspectiva única sobre el riesgo, lo que permite a los profesionales de la salud identificar y tratar las alteraciones celulares y las infecciones de manera más eficaz. Es importante que las mujeres sigan las pautas recomendadas para la realización de estas pruebas y mantengan un seguimiento regular con su ginecólogo para asegurar una detección temprana y prevenir el desarrollo del cáncer cervicouterino.
-
Mitos y Realidades sobre el Examen de Papanicolaou
SRC:SelfWritten
El examen de Papanicolaou es una de las pruebas de detección más importantes para la salud de las mujeres, ya que permite identificar cambios celulares en el cuello uterino que podrían derivar en cáncer cervicouterino. A pesar de su importancia, existen muchos mitos y malentendidos que rodean este examen, lo que genera dudas y temores en muchas mujeres. En este artículo, abordaremos algunos de los mitos más comunes sobre el examen de Papanicolaou, desmintiendo información errónea y proporcionando datos basados en evidencia científica.¿Es el examen de Papanicolaou doloroso?
Uno de los mitos más persistentes sobre el examen de Papanicolaou es que es una prueba dolorosa. Sin embargo, esta afirmación es incorrecta. Aunque algunas mujeres pueden experimentar una ligera molestia durante la toma de la muestra, el procedimiento en sí mismo no debe causar dolor significativo. El examen se realiza con un espéculo, un instrumento médico que se introduce en la vagina para separar las paredes y permitir la visualización del cuello uterino. A continuación, se toma una muestra de células del cuello uterino con un pequeño cepillo o espátula.
Es importante destacar que la incomodidad que algunas mujeres sienten durante el procedimiento suele ser temporal y puede ser causada por la tensión o el nerviosismo. Si la mujer está relajada y sigue las recomendaciones de su médico, es probable que no experimente molestias. En algunos casos, si se tiene alguna condición médica o si la mujer está especialmente sensible, el médico puede ofrecer opciones para hacer el procedimiento más cómodo. Por lo tanto, el examen de Papanicolaou no debe ser considerado como un procedimiento doloroso.
¿El Papanicolaou puede afectar la fertilidad?
Otro mito común es que el examen de Papanicolaou podría afectar la fertilidad de una mujer. Esta creencia es completamente infundada. El examen de Papanicolaou no afecta de ninguna manera la capacidad de una mujer para concebir. La prueba se limita a tomar una muestra de las células del cuello uterino para su análisis, sin involucrar los órganos reproductivos internos o causar daños a las estructuras que intervienen en la fertilidad.
El examen de Papanicolaou es una prueba de detección, no un tratamiento invasivo. No altera el revestimiento del útero ni interfiere con los ovarios o las trompas de Falopio, que son los órganos responsables de la fertilidad. De hecho, someterse a este examen de manera regular puede ayudar a prevenir problemas graves de salud, como el cáncer cervicouterino, que si no se detecta a tiempo, sí podría afectar la fertilidad. Por lo tanto, el examen de Papanicolaou es una herramienta valiosa para la salud reproductiva de la mujer.
¿Es innecesario realizarse el Papanicolaou después de la menopausia?
Otro mito común es que las mujeres no necesitan someterse al examen de Papanicolaou después de la menopausia. Esta idea es errónea y puede poner en riesgo la salud de muchas mujeres. Aunque el riesgo de desarrollar cáncer cervicouterino disminuye con la edad, no desaparece por completo después de la menopausia. Las mujeres que han pasado por la menopausia siguen siendo susceptibles al cáncer cervicouterino, especialmente si han tenido antecedentes de infecciones por el virus del papiloma humano (VPH) o si no se han realizado exámenes regulares.
La recomendación general es que las mujeres menores de 65 años, que hayan tenido resultados normales en los exámenes anteriores, continúen realizándose el Papanicolaou cada tres años. Para las mujeres mayores de 65 años, si han tenido resultados normales en los últimos años, su médico podría recomendarles dejar de hacerse el examen, pero esto debe ser evaluado caso por caso. Además, si la mujer ha sido sometida a tratamientos por problemas cervicales previos o tiene factores de riesgo, es posible que se le indique continuar con las pruebas. Por lo tanto, el Papanicolaou sigue siendo relevante después de la menopausia y debe ser parte de la rutina de salud de las mujeres, incluso en esta etapa de la vida.
¿El examen de Papanicolaou es solo para mujeres con síntomas?
Un mito frecuente es que el examen de Papanicolaou solo es necesario si una mujer presenta síntomas como sangrados anormales, dolor durante las relaciones sexuales o flujo vaginal anormal. Este mito puede retrasar la detección temprana de problemas cervicales graves, ya que el cáncer cervicouterino y otras afecciones del cuello uterino a menudo no presentan síntomas en sus primeras etapas.
El examen de Papanicolaou es una prueba preventiva, lo que significa que puede detectar problemas antes de que se presenten los síntomas. Si una mujer espera a tener síntomas para hacerse la prueba, puede estar perdiendo la oportunidad de detectar una afección grave a tiempo. Además, el cáncer cervicouterino y otros trastornos del cuello uterino pueden desarrollarse sin que la mujer tenga síntomas evidentes, por lo que la detección regular es clave para una intervención temprana.
¿Cuánto tiempo debe pasar entre cada examen de Papanicolaou?
 Una preocupación común es cuánto tiempo debe transcurrir entre un examen de Papanicolaou y el siguiente. La frecuencia con la que una mujer debe realizarse el examen depende de su edad, historial médico y resultados previos. En general, se recomienda que las mujeres entre 21 y 29 años se hagan el examen de Papanicolaou cada tres años. Para las mujeres de 30 a 65 años, si sus resultados son normales, el examen debe realizarse cada tres años, aunque algunas pueden optar por hacerse la prueba en combinación con la prueba de VPH cada cinco años, como una opción.
Una preocupación común es cuánto tiempo debe transcurrir entre un examen de Papanicolaou y el siguiente. La frecuencia con la que una mujer debe realizarse el examen depende de su edad, historial médico y resultados previos. En general, se recomienda que las mujeres entre 21 y 29 años se hagan el examen de Papanicolaou cada tres años. Para las mujeres de 30 a 65 años, si sus resultados son normales, el examen debe realizarse cada tres años, aunque algunas pueden optar por hacerse la prueba en combinación con la prueba de VPH cada cinco años, como una opción.En el caso de mujeres mayores de 65 años, si han tenido resultados normales y no tienen antecedentes de problemas cervicales, el examen puede ser innecesario. Sin embargo, esto debe ser discutido con un médico, quien evaluará el riesgo individual de cada paciente. Es importante seguir las recomendaciones del médico en cuanto a la frecuencia de los exámenes, ya que este control regular es vital para mantener la salud cervical.
El papel del examen de Papanicolaou en la prevención del cáncer cervicouterino
El examen de Papanicolaou sigue siendo una de las formas más efectivas de prevenir el cáncer cervicouterino. Gracias a este examen, es posible detectar células anormales antes de que se conviertan en cancerosas, lo que permite iniciar tratamientos a tiempo y prevenir el desarrollo de la enfermedad. Además, el Papanicolaou también puede detectar infecciones por VPH, un factor clave en el desarrollo del cáncer cervicouterino.
Reflexión Final
El examen de Papanicolaou es una herramienta fundamental para la salud de la mujer y, a pesar de los mitos que existen a su alrededor, es una prueba sencilla, no dolorosa y altamente eficaz para la detección temprana de problemas en el cuello uterino. No debe ser considerado un procedimiento doloroso ni innecesario, y mucho menos debe ser pospuesto por creencias erróneas sobre su relación con la fertilidad o la menopausia. La prevención y la detección temprana son cruciales, y el Papanicolaou sigue siendo una prueba esencial en la salud reproductiva de las mujeres. Mantenerse al día con las recomendaciones médicas y realizarse los exámenes periódicos es la mejor manera de cuidar la salud y prevenir enfermedades graves.
-
¿Con qué frecuencia debo realizarme una mastografía después de los 40?
SRC:SelfWritten
 La mastografía es una herramienta fundamental para la detección temprana del cáncer de mama, especialmente en mujeres mayores de 40 años. A medida que se incrementa el riesgo de desarrollar esta enfermedad con la edad, es esencial establecer una periodicidad adecuada para los estudios de imagen. Este artículo aborda las recomendaciones médicas sobre la frecuencia ideal para realizarse una mastografía después de los 40, considerando factores de riesgo y las últimas guías clínicas.
La mastografía es una herramienta fundamental para la detección temprana del cáncer de mama, especialmente en mujeres mayores de 40 años. A medida que se incrementa el riesgo de desarrollar esta enfermedad con la edad, es esencial establecer una periodicidad adecuada para los estudios de imagen. Este artículo aborda las recomendaciones médicas sobre la frecuencia ideal para realizarse una mastografía después de los 40, considerando factores de riesgo y las últimas guías clínicas.
La importancia de la mastografía a partir de los 40 años
El cáncer de mama es una de las principales causas de mortalidad en mujeres, pero las probabilidades de éxito en el tratamiento aumentan significativamente cuando se detecta en etapas iniciales. A partir de los 40 años, el riesgo de desarrollar esta enfermedad incrementa de forma notable, haciendo indispensable la realización de estudios de imagen periódicos.
La mastografía permite identificar anomalías en el tejido mamario incluso antes de que sean palpables. Esto brinda la oportunidad de iniciar tratamientos menos invasivos y más efectivos, mejorando las tasas de supervivencia. Además, los avances tecnológicos, como la mamografía 3D, han mejorado la precisión del diagnóstico, reduciendo falsos positivos y negativos.
Factores que influyen en la periodicidad de la mastografía
Aunque existen recomendaciones generales, la frecuencia con la que una mujer debe realizarse una mastografía después de los 40 años puede variar según diversos factores individuales. Entre los más relevantes se encuentran:
- Historial familiar: Mujeres con antecedentes familiares de cáncer de mama, especialmente en familiares de primer grado, tienen un mayor riesgo y pueden requerir estudios más frecuentes.
- Mutaciones genéticas: Portadoras de mutaciones en los genes BRCA1 o BRCA2 deben iniciar los estudios antes de los 40 años y realizarlos anualmente.
- Tejido mamario denso: Esta condición, común en mujeres más jóvenes, puede dificultar la detección de anomalías y requerir estudios complementarios como ultrasonidos o resonancias magnéticas.
- Condiciones previas: La presencia de lesiones benignas o antecedentes de cáncer de mama aumenta la probabilidad de desarrollar nuevos tumores, justificando una vigilancia más estricta.
- Estado de salud general: Factores como la menopausia, el uso de terapias hormonales y el estilo de vida también influyen en el riesgo de desarrollar cáncer de mama.
Recomendaciones generales para la frecuencia de la mastografía
Las guías médicas internacionales ofrecen diferentes recomendaciones sobre la frecuencia ideal de la mastografía en mujeres mayores de 40 años. Aunque pueden variar según el país o la institución, las más comunes son:
- Mujeres de riesgo promedio:
- La mayoría de las organizaciones, como la Sociedad Americana del Cáncer, sugiere iniciar las mastografías anuales a los 40 años.
- A partir de los 55 años, pueden realizarse cada dos años si no hay factores de riesgo adicionales.
- Mujeres de alto riesgo:
- Se recomienda comenzar los estudios antes de los 40 años, generalmente entre los 30 y 35 años.
- La periodicidad suele ser anual y puede combinarse con otros métodos diagnósticos, como resonancias magnéticas.
- Mujeres mayores de 75 años:
- La necesidad de continuar con mastografías depende del estado de salud general y la expectativa de vida. Si la paciente goza de buena salud, los estudios pueden mantenerse cada dos años.
Beneficios de realizarse mastografías periódicas después de los 40
La realización regular de mastografías ofrece múltiples beneficios, tanto a nivel diagnóstico como en términos de calidad de vida. Entre los principales se destacan:
1. Detección temprana de cáncer de mama
El cáncer de mama en sus etapas iniciales suele ser asintomático. Las mastografías permiten identificar anomalías pequeñas que no son detectables al tacto, aumentando las posibilidades de un tratamiento exitoso.
2. Reducción de la mortalidad
Los estudios han demostrado que la detección temprana a través de mastografías reduce significativamente las tasas de mortalidad por cáncer de mama, especialmente en mujeres de 50 a 69 años.
3. Tratamientos menos invasivos
Detectar un tumor en sus etapas iniciales permite optar por tratamientos menos agresivos, como cirugías conservadoras o radioterapia localizada, en lugar de mastectomías o quimioterapia extensiva.
4. Monitoreo continuo de la salud mamaria
Las mastografías regulares ofrecen un seguimiento constante, permitiendo a los médicos detectar cambios en el tejido mamario a lo largo del tiempo y actuar de manera oportuna.
Controversias sobre la frecuencia de las mastografías
Aunque las mastografías son esenciales en la prevención del cáncer de mama, existen debates sobre su frecuencia ideal. Algunos especialistas consideran que los estudios anuales pueden generar falsos positivos, aumentando la ansiedad en las pacientes y llevando a procedimientos innecesarios.
Por otro lado, la exposición acumulativa a radiación, aunque mínima, es un tema de preocupación para algunas mujeres. Sin embargo, la tecnología moderna ha reducido significativamente la dosis de radiación utilizada en las mastografías, manteniéndola dentro de los límites seguros.
Además, la periodicidad ideal debe adaptarse a cada paciente. Las guías generales son útiles como referencia, pero es fundamental que cada mujer discuta con su médico cuál es la mejor estrategia de prevención según su historial y estado de salud.
Complementos a la mastografía en la detección temprana
En algunos casos, la mastografía puede no ser suficiente para una evaluación completa, especialmente en mujeres con tejido mamario denso. Para estas pacientes, se recomienda complementar el estudio con otras técnicas de imagen, como:
- Ultrasonido mamario: Ideal para detectar lesiones que pueden no ser visibles en una mastografía, especialmente en mujeres jóvenes.
- Resonancia magnética: Utilizada en pacientes con alto riesgo o antecedentes familiares, ofrece imágenes detalladas del tejido mamario sin exposición a radiación.
- Exámenes clínicos: Realizados por médicos especializados, son útiles para identificar cambios sospechosos en los senos.
Reflexión final
Realizarse una mastografía después de los 40 es una de las estrategias más efectivas para prevenir y detectar el cáncer de mama en etapas tempranas. La periodicidad ideal debe ser determinada de manera personalizada, considerando factores como el historial médico, el riesgo genético y el estado general de salud.
Mientras que las guías médicas sugieren mastografías anuales o bienales, es esencial que cada mujer consulte a su médico para establecer un plan de monitoreo adaptado a sus necesidades. Además, el uso de tecnologías complementarias, como ultrasonidos y resonancias magnéticas, puede mejorar la precisión del diagnóstico y garantizar una evaluación integral.
La detección temprana no solo salva vidas, sino que también mejora significativamente la calidad de vida de las pacientes. Promover la educación y la prevención es clave para reducir la incidencia del cáncer de mama y garantizar que cada mujer reciba la atención adecuada en el momento oportuno.
-
Beneficios de realizarse una mastografía regularmente
SRC:SelfWritten
 La mastografía es una herramienta esencial en la detección temprana del cáncer de mama, una enfermedad que afecta a millones de mujeres en todo el mundo. Realizarse este estudio de forma periódica puede marcar la diferencia entre detectar una anomalía en sus primeras etapas o enfrentar un diagnóstico tardío. Este artículo explora los beneficios de realizarse una mastografía, resaltando su impacto en la prevención y tratamiento de las enfermedades mamarias.
La mastografía es una herramienta esencial en la detección temprana del cáncer de mama, una enfermedad que afecta a millones de mujeres en todo el mundo. Realizarse este estudio de forma periódica puede marcar la diferencia entre detectar una anomalía en sus primeras etapas o enfrentar un diagnóstico tardío. Este artículo explora los beneficios de realizarse una mastografía, resaltando su impacto en la prevención y tratamiento de las enfermedades mamarias.
Detección temprana: un factor clave en la lucha contra el cáncer de mama
Uno de los principales beneficios de realizarse una mastografía es su capacidad para identificar anomalías en el tejido mamario antes de que sean detectables al tacto. Este estudio utiliza tecnología de rayos X para capturar imágenes detalladas de los senos, permitiendo a los especialistas identificar cambios sospechosos, como calcificaciones o masas, incluso en etapas iniciales.
La detección temprana aumenta significativamente las probabilidades de un tratamiento exitoso. Según datos de la Organización Mundial de la Salud (OMS), los tratamientos tienen una tasa de éxito superior al 90% cuando el cáncer de mama se detecta a tiempo. Este porcentaje destaca la importancia de los chequeos regulares de mama para reducir la mortalidad asociada a esta enfermedad.
Prevención de enfermedades mamarias mediante chequeos regulares
Los chequeos regulares de mama, que incluyen la mastografía, son fundamentales no solo para detectar el cáncer, sino también para identificar otras condiciones benignas que pueden afectar la salud mamaria. Entre estas condiciones se encuentran los quistes, los fibroadenomas y las calcificaciones benignas. Aunque no suelen representar riesgos graves, el monitoreo constante es esencial para evitar complicaciones futuras.
Además, someterse a mastografías periódicas fomenta la cultura de la prevención, promoviendo una mayor conciencia sobre la salud mamaria. Este hábito ayuda a las mujeres a familiarizarse con sus cuerpos, a entender los cambios naturales que ocurren con el tiempo y a acudir al médico ante cualquier signo de alarma.
Reducción de tratamientos invasivos y costos médicos
Detectar una enfermedad en su etapa inicial a través de una mastografía puede reducir la necesidad de tratamientos invasivos, como la mastectomía o la quimioterapia. Por ejemplo, un tumor identificado en sus primeras fases es más manejable con procedimientos menos agresivos, como una cirugía conservadora y radioterapia localizada. Este enfoque no solo mejora la calidad de vida de las pacientes, sino que también disminuye los costos asociados al tratamiento.
Por otro lado, los estudios preventivos, como la mastografía, son considerablemente más económicos en comparación con los tratamientos avanzados. Invertir en chequeos regulares de mama se traduce en un ahorro a largo plazo, tanto para los sistemas de salud pública como para las pacientes.
Impacto psicológico de la prevención
El diagnóstico de una enfermedad, especialmente el cáncer, puede ser emocionalmente devastador. Sin embargo, realizarse mastografías de manera periódica ofrece tranquilidad, ya que permite monitorear la salud mamaria de forma proactiva. Las pacientes que se someten a estos estudios regularmente experimentan menos incertidumbre y ansiedad, dado que cuentan con información actualizada sobre su estado de salud.
Además, el acompañamiento médico durante estos chequeos fomenta una relación de confianza entre las mujeres y sus especialistas, fortaleciendo el compromiso con el cuidado de su bienestar. Este aspecto psicológico es tan importante como el físico, ya que contribuye a una mejor calidad de vida.
Mastografía y factores de riesgo: una herramienta personalizada
Otro de los beneficios de realizarse una mastografía regularmente es la posibilidad de adaptar los estudios a las necesidades específicas de cada mujer. Por ejemplo, aquellas con factores de riesgo elevados, como antecedentes familiares de cáncer de mama, mutaciones genéticas o exposición prolongada a estrógenos, pueden requerir un monitoreo más frecuente y detallado.
En estos casos, la mastografía puede complementarse con otros estudios, como resonancias magnéticas o ultrasonidos, para ofrecer una evaluación integral. Este enfoque personalizado asegura que cada paciente reciba la atención adecuada según su perfil de riesgo, optimizando las posibilidades de detección temprana y tratamiento.
Educación y concienciación sobre la salud mamaria
Realizarse mastografías regularmente no solo beneficia a nivel individual, sino que también contribuye a una mayor conciencia colectiva sobre la importancia de la prevención. Muchas campañas de salud pública utilizan este examen como un eje central para promover prácticas de cuidado en las mujeres de todas las edades.
Por ejemplo, el mes de octubre, dedicado a la lucha contra el cáncer de mama, refuerza el mensaje de que los chequeos regulares de mama pueden salvar vidas. Estas iniciativas buscan desmitificar el miedo al diagnóstico y fomentar una cultura de cuidado continuo.
Limitaciones de la mastografía: un análisis crítico
Aunque la mastografía es una herramienta altamente efectiva, es importante reconocer sus limitaciones. En algunos casos, los resultados pueden generar falsos positivos o negativos, lo que puede llevar a procedimientos innecesarios o a la omisión de diagnósticos. Sin embargo, estos riesgos se minimizan significativamente cuando el estudio es interpretado por especialistas capacitados.
Por ello, es fundamental combinar la mastografía con otros métodos de evaluación y mantener un diálogo constante con los profesionales de la salud. Este enfoque integral asegura un diagnóstico más preciso y confiable, maximizando los beneficios del examen.
Reflexión final
Los beneficios de realizarse una mastografía de manera regular son innegables. Este estudio no solo permite la detección temprana del cáncer de mama, sino que también contribuye a la prevención de otras condiciones mamarias, reduce la necesidad de tratamientos invasivos y ofrece tranquilidad emocional. Además, fomenta una cultura de cuidado preventivo que puede salvar vidas.
En un mundo donde el cáncer de mama sigue siendo una amenaza significativa, la mastografía se posiciona como una herramienta esencial para proteger la salud de las mujeres. Priorizar estos chequeos regulares de mama, junto con la adopción de hábitos saludables, es un paso firme hacia un futuro donde la detección oportuna sea la norma y no la excepción.
-
Subscribe
Subscribed
Already have a WordPress.com account? Log in now.